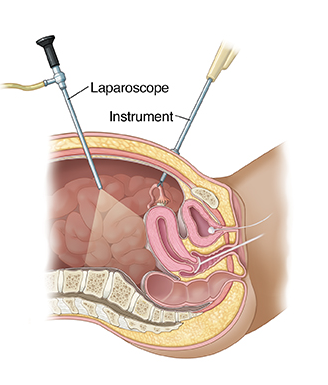
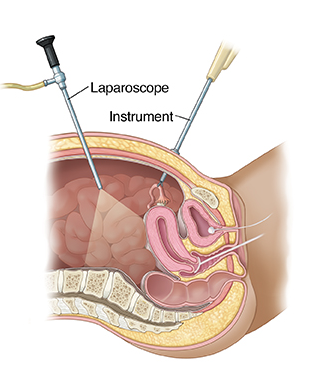
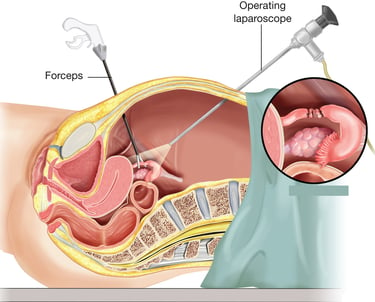
Лапароскопия — это мало инвазивный вид хирургии, который позволяет провести операцию без больших разрезов. Эта процедура проводится под общей анестезией. Обычно делается разрез 1 см в области пупка для тонкой камеры и еще 2-4 маленьких разрезов 5-8 мм на линии бикини для хирургических инструментов. Через 2-3 месяца эти разрезы становятся трудно различимы.
За последние 50 лет лапароскопия из хирургической процедуры, используемой только для диагностики, превратилась в основной хирургический подход, используемый при многих гинекологических и негинекологических проблемах. Сегодня лапароскопия является одной из наиболее распространенных хирургических процедур, выполняемых в качестве альтернативы открытой хирургии.
К преимуществам лапароскопии по сравнению с открытой хирургией относятся:
Значительно меньший уровень боли после операции.
Снижение риска осложнений, таких как инфекции и легочная эмболия после операции.
Сокращение госпитализации после операции. Продолжительность госпитализации варьируется в зависимости от типа операции, но в подавляющем большинстве случаев пациент остается в больнице только один день.
Cкорое возвращение к повседневной жизни. Возвращение к полной активности обычно ожидается примерно через 10-14 дней.
Косметический эффект. Разрезы при лапароскопии настолько малы, что их иногда трудно заметить через несколько месяцев.
В области гинекологии лапароскопия может использоваться для:
Лечения эндометриоза и аденомиоза.
Лечения воспалительных заболеваний органов малого таза.
Удаления внематочной беременности.
Удаления кисты яичника и/или маточной трубы.
Удаления матки (гистерэктомия).
Подготовка к операции включает:
Анализы крови и мочи за 2-3 недели до операции.
Рентгенография грудной клетки и ЭКГ (при необходимости) за 2–3 недели до операции.
Душ вечером перед операцией.
Пост за 6-8 часов до операции.
Прибытие в больницу вечером накануне или рано утром перед операцией.
Встреча с хирургом, анестезиологом и медсестрой за час до операции.
После лапароскопии пациентка остается в послеоперационной палате, где осуществляется тщательное наблюдение за общими показателями и назначаются обезболивающие препараты. Через 2 часа пациентка переводится в отделение и обычно выписывается через 24 часа.
Важно отметить, что мало инвазивная хирургия не означает небольшой хирургический опыт, необходимый для выполнения лапароскопии. Наоборот, хирург должен быть знаком со специальным хирургическим оборудованием и обладать значительным опытом для безопасного выполнения процедуры. Этот опыт я приобрел за 10 лет практики в Израиле, Канаде и Франции.
Гистероскопия – это мало изнвазивная процедура, позволяющая диагностировать и лечить патологию полости матки.
Гистероскоп — это тонкий прибор, внутри которого находится камера и источник света, которую хирург вводит через влагалище, чтобы осмотреть шейку матки и внутреннюю часть матки. Для лучшей визуализации мы используем стерильную жидкость или газ для расширения полости матки. Во время оперативной гистероскопии хирург использует специальные инструменты для удаления патологического образования.
Гистероскопия в основном используется для выявления и лечения состояний, вызывающих маточные кровотечения, обильные менструальные кровотечения, нерегулярные кровянистые выделения между менструациями и кровотечения после менопаузы.
Гистероскопия применяется для диагностики и коррекции следующих заболеваний матки:
Полипы и миомы.
Спайки полости матки (синдром Ашермана), которые могут образовываться в матке и могут привести к изменениям менструального цикла и вызвать бесплодие.
Перегородки в полости матки.
Диагностика причины повторных выкидышей или бесплодия.
Удалениe внутриматочной спирали.
Диагностика и удаление плацентарной ткани оставшейся после родов или выкидыша.
Обычно мы рекомендуем проводить гистероскопию в течение первой недели после кровотечения или менструации. Процедуру можно проводить в любое время, если наступила менопауза.
Гистероскопию можно проводить:
Без анестезии (офисная гистероскопия, процедура «See and Treat») в случае диагностической процедуры или относительно небольшой патологии. В этом случае пациент ощущает лишь небольшой дискомфорт.
Под наркозом, когда обнаруживается крупный полип/миома (обычно более 3 см в диаметре) или значительное количество спаек. Даже в этом случае пациента обычно выписывают из больницы в тот же день после процедуры.
Гистероскопия – это разновидность мало инвазивной хирургии. Однако это не означает, что для ее выполнения необходим небольшой хирургический опыт. Наоборот, хирург должен быть знаком со специальным хирургическим оборудованием и обладать значительным опытом для безопасного выполнения процедуры. Этот опыт я приобрел за 10 лет практики в Израиле, Канаде и Франции.
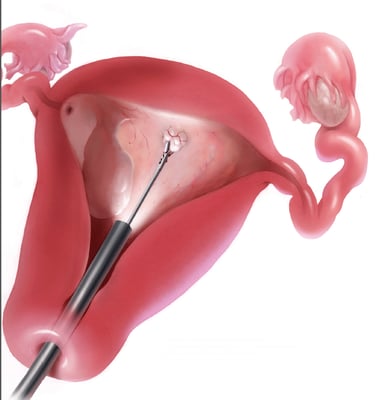
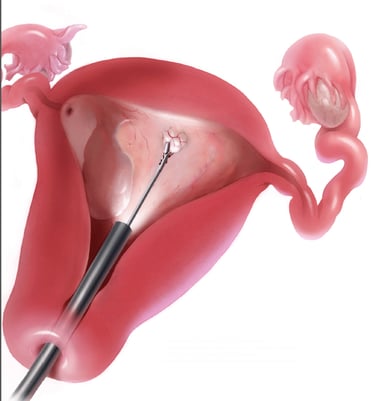
Киста яичника представляет собой полость, заполненную жидкостью или полужидким материалом, который образуется в одном или обоих яичниках. Существуют различные типы кист яичников, большинство из которых безболезненны и безвредны (доброкачественные). Обычно кисты яичников не вызывают симптомов. Пациентка, скорее всего, не узнает, что у нее есть киста, если врач не обнаружит ее во время обычного гинекологического осмотра или ультразвукового исследования (УЗИ). В редких случаях кисты яичников могут вызывать осложнения.
Патологические кисты включают:
Цистаденомы. Эти кисты образуются на поверхности яичника. Они могут быть заполнены водянистой или более густой и слизистой жидкостью.
Дермоидные кисты (тератомы). Эти кисты состоят из клеток, которые могут представлять все типы тканей человеческого тела, начиная от кожи, волос, зубов и даже ткани головного мозга.
Эндометриомы. Эти кисты представляют собой последствие развития эндометриоза в яичниках и заполнены кровью и различными факторами воспаления.
Рак яичников. В отличие от вышеперечисленных состояний, раковые кисты яичников представляют собой тканевую массу, не обязательно содержащую жидкость.
Диагностика
Для диагностики кисты яичника обычно используются следующие тесты:
Наружный и гинекологический осмотр.
УЗИ может обнаружить кисты на яичниках, определить их точное расположение и содержимое.
Компьютерная томография (КТ) обычно проводится при подозрении на злокачественное новообразование, чтобы определить распространение опухоли.
Магнитно-резонансная томография (МРТ) используется при эндометриомах и поражениях, связанных с эндометриозом.
Анализы крови, которые могут указать на риск злокачественной опухоли (опухолевые маркеры, такие как CA 125).
Лапароскопия — это малоинвазивная хирургическая процедура, выполняемая под общей анестезией. Мы выполняем лапароскопию в отдельных случаях подозрения на патологические кисты. Преимущество лапароскопии в том, что мы можем удалитькисту во время процедуры.
Лечение
Функциональные кисты яичников обычно проходят без лечения. Однако в случаях ростущих или сложных кист рассматривается возможность её удаления. В большинстве случаев это проводится мало инвазивным лапароскопическим доступом. Во время этой процедуры мы вводим тонкую камеру через небольшой разрез 10 мм на животе. Мы тщательно проверяем все органы брюшной и тазовой полости, включая репродуктивные органы. Кисту яичника можно удалить из полости живота через крошечные разрезы.
В случаях, когда удаление кисты может повредить здоровую ткань яичника, мы рассматриваем альтернативные варианты лечения во время лапароскопии:
Абляция кисты, когда содержмое кисты дренируется, и капсула кисты прижигается с использованием специального типа лазера (аргон или углекислый газ), который не повреждает здоровую ткань яичника.
Склеротерапия' когда киста дренируется и заполняется склерозирующими агентами, что приводит к склеиванию стенок кисты.
Хирург, проводящий эти процедуры, должен сочетать глубокие знания в области бесплодия и обладать навыками использования различных хирургических техник для максимального сохранения здоровой ткани яичника.
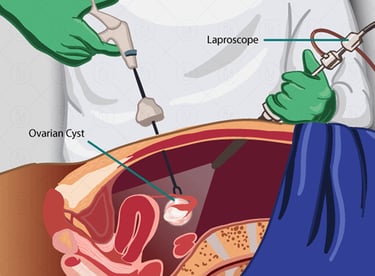
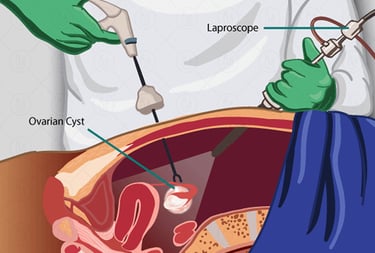
По локализации эндометриоз подразделяют на гинекологический, желудочно-кишечный (преимущественно толстого кишечника), мочевыводящих путей и дистально локализованный, с поражением диафрагмы, легких, брюшной стенки и других органов.
Эндометриоз, поражающий только поверхностный слой брюшной или тазовой полости, называется поверхностным или перитонеальным. Когда эндометриоз поражает более глубокие ткани, мы обычно называем его глубоким инфильтрирующим эндометриозом. Эндометриоз, поражающий яичники и способствующий образованию кист, называется эндометриомой.
Не существует корреляции между степенью заболевания и тяжестью симптомов. Пациентка с перитонеальным эндометриозом может страдать не меньше, чем больная с глубоким эндомeтриозом, и наоборот.
Эндометриоз – хроническое аутоиммунное и гормонозависимое заболевание. Его лечение основано на этих характеристиках и включает гормональное лечение, обезболивающие средства, изменения в питании, физиотерапию и альтернативную медицину (например, иглоукалывание).
В случаях, когда консервативное лечение не помогает или пациентка не может получить гормональное лечение (медицинские противопоказания, повышенная чувствительность к гормонам, желание забеременить), специалист может рассмотреть возможность хирургического лечения. Операцию преимущественно выполняют малоинвазивным (лапароскопическим) доступом с разрезами на брюшной стенке длиной 5-10 мм.
Операция может включать разделение спаек, удаление поверхностного и/или глубокого эндометриоза, удаление кисты яичника, биопсию ткани с подозрением на эндометриоз и другие методы лечения.
Поскольку очаг эндометриоза может затрагивать несколько близлежащих органов (матку, яичник, маточную трубу, мочевой пузырь, кишечник), глубокие знания в области репродуктологии и обширные хирургические навыки врача имеют решающее значение.
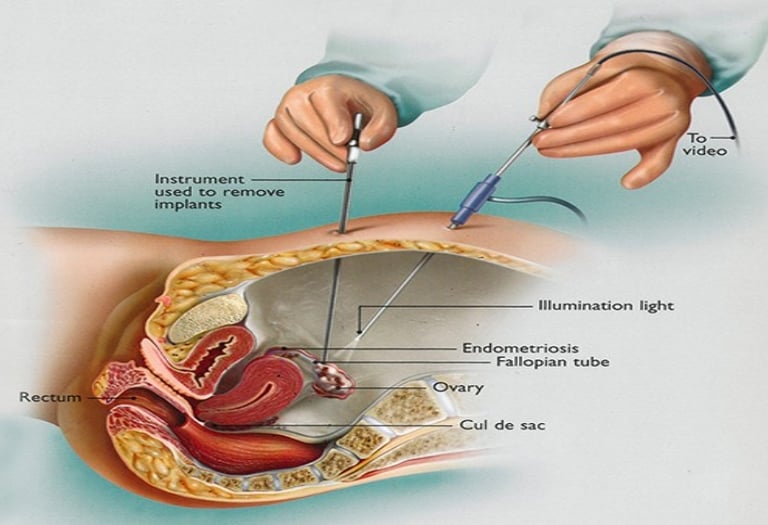
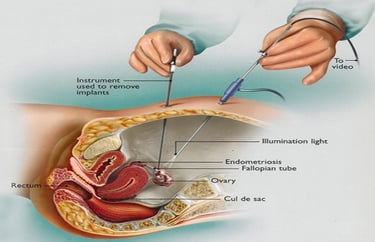
Маточная (фаллопиева) труба является парным органом соединюющим матку и яичник и способствуeт движению сперматозойдов к яйцеклетке для оплодотворения.
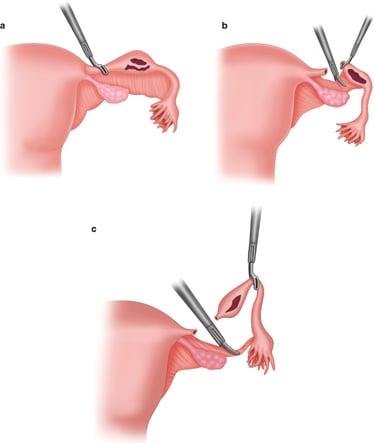
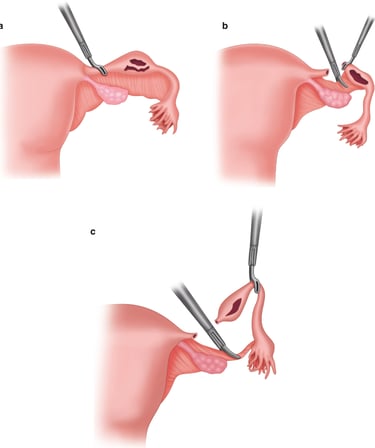
Сальпингэктомия — это хирургическая процедура, при которой удаляются одна или обе маточные трубы. Эта процедура проводится для лечения определенных заболеваний маточных труб:
гидросальпинкс (закупорка трубы, вызванная скоплением жидкости и расширением трубы на конце близком к яичнику).
развивающаяся внематочная беременность.
в качестве профилактической меры для женщин с повышенным риском развития рака яичников.
Эта операция обычно выполняется малоинвазивным лапароскопическим путем под общей анестезией с небольшими разрезами на брюшной стенке.
Миома матки - это распространенный тип доброкачественной опухоли мышечного слоя стенки матки. Около 80% всех женщин имеют миому матки. Точная причина её развития неизвестна, но определенную роль играют гормоны, вырабатываемые яичниками, эстроген и прогестерон.
Не все миомы вызывают симптомы, но если они возникают, то они могут включать:
вздутие и давление в животе.
обильные менструальные кровотечения.
боль в спине.
частое мочеиспускание.
запоры.
боль во время полового акта (диспареуния).
Далеко не все миомы нуждаются в лечении. Крупные миомы можно лечить с помощью гормональных средств или хирургического вмешательства.
Хирургическое лечение рассматривается при значительных симптомах, когда консервативное лечение неэффективно. Тип процедуры, которая может помочь лучше всего, будет зависеть от того, где расположены миомы и насколько они велики. Типы процедур миомэктомии (удаления миомы) включают:
Гистероскопия при субмукозных (подслизистых) миомах, когда в полость матки вводится тонкая камера и манипуляторы для удаления миомы. При этом не производятся никакие разрезы и вся процедура выполняется через влагалище.
Лапароскопия при больших интрамуральных и субсерозных миомах, камера и манипуляторы вводятся в полость живота через несколько небольших разрезов на животе. Для удаление миомы из полости живота используется специальное устройство (морцеллятор) чтобы избежать расширения разрезов.
Лапаротомия. В крайних случаях, когда миома имеет очень большие размеры или есть подозрение на злокачественный рост в миоме, производится один разрез на животе примерно 10 см на линии бикини, через который проводится вся операция и удаляется миома.
Если женщина не планирует беременность в будущем, существуют дополнительные варианты, которые могут быть рассмотрены в зависимости от размера и расположения миомы:
Гистерэктомия (удаление матки), после которой миома не сможет вернуться, и симптомы должны исчезнуть. Если при удалении матки яичники остаюутся на месте, у пациентки не наступит менопауза после операции, но и менструальных кровотечений не будет. В большинстве случаев эта операция производится лапароскопическим или роботизированным методами.
Эмболизация миомы матки, когда специалист в инвазивной радиологи вводит небольшой катетер в маточную артерию (обычно через сосуд в области бедра) и вводит небольшие частицы, которые затем блокируют поток крови из артерии к миоме матки. Снижение кровотока уменьшает миому и облегчает симптомы.
Поскольку лечение миомы матки может включать несколько методов и подходов, глубокие знания в области репродуктологии и обширные хирургические навыки врача имеют решающее значение.
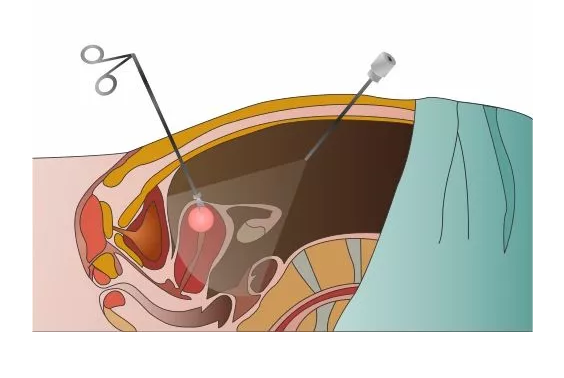
Удаление матки (гистерэктомия) является второй по распространенности гинекологической операцией (после кесарева сечения). В зависимости от причины операции гистерэктомия может включать удаление окружающих органов и тканей, таких как маточные трубы и яичники, удаление очагов эндометриоза.
К основным показаниям к гистерэктомии относятся:
Аномальное или сильное вагинальное кровотечение, которое не поддается лечению другими методами лечения.
Сильная боль во время менструации и подозрение на аденомиоз, не поддающийся лечению другими методами лечения.
Миома матки, вызывающая боль и/или сильные маточные кровотечения.
Опущение или выпадение матки, что может привести к недержанию мочи или затруднению опорожнения кишечника.
Рак шейки матки или слизистой матки.
Заболевания слизистой оболочки матки, такие как гиперплазия или рецидивирующие полипы матки.
К основным видам гистерэктомии относятся:
Полное удаление матки: удаление матки и шейки матки при сохранении яичников.
Неполное удаление матки: удаление только тела матки при сохранении шейки матки.
Полное удаление матки с двусторонним удаление придатков (маточных труб и яичников).
Радикальная гистерэктомия: удаление матки, шейки матки, маточных труб, яичников, верхней части влагалища, а также некоторых окружающих тканей и лимфатических узлов. Этот тип гистерэктомии проводится при диагностировании рака.
Существует несколько хирургических подходов для выполнения гистерэктомии:
Вагинальная гистерэктомия – это удаление матки через разрез в верхней части влагалища. Наружных разрезов при этом не производится.
Лапароскопическая гистерэктомия, когда лапароскоп (тонкая трубка с видеокамерой на конце) вводится в нижнюю часть живота через небольшой разрез в области пупка. Хирургические инструменты вводятся через несколько дополнительных небольших разрезов. Матка обычно удаляется через разрез во влагалище без необходимости расширять разрезы на стенке живота.
Роботизированная гистерэктомия, когда хирург выполняет процедуру с помощью роботизированной установки. Тонкие хирургические инструменты вводятся через три-пять разрезов вокруг пупка. Не смотря на название этого метода, хирург полностью контролирует весть процесс операции.
Открытая гистерэктомия, когда операция производится через один разрез длиной 10 см внизу брюшной стенки. Этот подход чаще всего используется при раковых зоболеваниях или очень большом размере матки.
Важно знасть, что гистерэктомия с сохранением яичников не вызывает признаков менопаузы.
Какой бы хирургический подход ни был выбран, высокие навыки хирурга в гинекологической и общей хирургии имеют первостепенное значение.
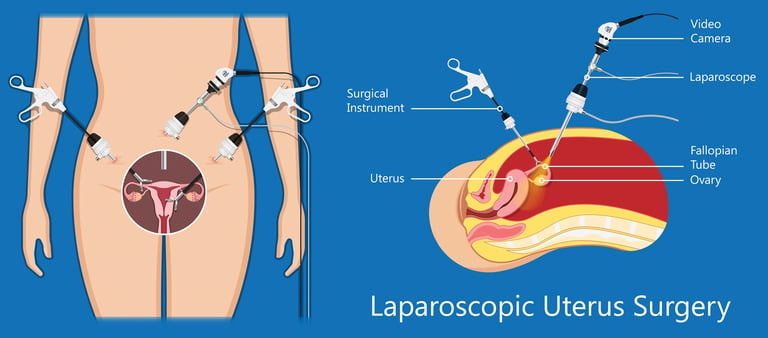
Яичник - это парный репродуктивный орган, который содержит яйцеклетки и вырабатывает гормоны, контролирующие менструальный цикл, способствующие созреванию яйцеклетки и поддерживающие развитие беременности.
Удаление яичников может производиться по следующим причинам:
Профилактическое удалеине у пациенток с повышенным риском рака молочной железы и яичников (носителей мутаций гена BRCA).
Рак яичников.
Некоторые случаи перекрута яичника.
Некоторые случаи инфекции в области яичника.
Некоторые случаи крупных эндометриом (кистозных поражений яичника, возникающих в результате эндометриоза).
Существуют несколько методов удаления яичника/ов:
Лапароскопический метод, при котором используются тонкая камера и хирургические манипуляторы вводимые в брюшную полость через разрезы 5-10 мм. Преймущества лапароскопического метода включают меньший риск инфекции и быстрое восстановление.
Влагалищный метод, который также считается малоинвазивным.
Лапаротомия (открытая операция) используется относительно редко и связана с более длительным периодом восстановления и более высокого риска осложнений, хотя абсолютый риск достаточно низок.
Большинство пациенток полностью восстанавливаются в течение 2-3 недель. Удаление обоих яичников приведет к немедленному наступлению менопаузы. Заместительная гормональная терапия может помочь пациентке справиться с симптомами, вызванными менопаузой.
Какой бы хирургический подход ни был выбран, высокие навыки хирурга в гинекологической и общей хирургии имеют первостепенное значение.
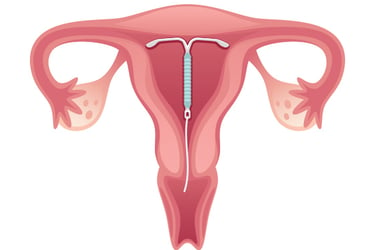
Внутриматочная спираль (ВМС) - это тип противозачаточных средств, который вводится в матку и может предохранять от беременности в течение нескольких лет. Когда пациентка решает забеременить, врач просто удаляет спираль во время гинекологической проверки.
Существует два вида ВМС:
Негормональная ВМС, имеющая тонкую медную проволоку, обвивающую стержень. Этот вид спирали вызывает воспалительную реакцию слизистой матки, тем самым препятствуя имплантации плода.
Гормональная ВМС, содержащая гормон левоноргестрел. Это синтетическая версия прогестерона, гормона, который естественным образом вырабатывается в женском организме. Этот гормон высвобождается из спирали в течение 3-5 лет. Он приводит к сгущению слизи шейки матки, способствует временному истончению слизистой матки и частично подавляет овуляцию.
К преимуществам использования ВМС относятся:
Высокая надежность.
Нет необходимости принимать противозачаточные средства перед половым актом.
ВМС достаточно просто удаляется из матки, если пациентка решит забеременеть.
Нет беспокойства, связанного с пропущенной противозачаточной таблеткой.
Гормональная ВМС применяется также для уменьшения обильных менструальных кровотечений.
Гормональная ВМС облегчает боли при эндометриозе.
ВМС считаются очень безопасными и эффективными методами контрацепции. Редкие oсложнения могут включать:
Выпадение ВМС, риск которого обычно повышен в течение первых нескольких недель после установки.
Перфорация стенки матки, когда стенка матки может быть проколота во время установки.
Беременность высокого риска. Шансы забеременеть с помощью ВМС очень малы. Однако если пациентка беременеет, то необходимо исключить внематочную беременность.
Инфекция. Бактерии могут попасть в организм при установке ВМС, вызывая инфекцию. Инфекции наиболее вероятны в течение первых 20 дней после установки ВМС.
Следует отметить, что абсолютный риск этих осложнений крайне низок!
Что происходит до, во время и после установки ВМС:
Пациентке, возможно, потребуется заранее пройти тест на беременность и тестирование на инфекции, передающиеся половым путем.
Перед процедурой обычно проведится ультразвуковое исследование (УЗИ) для оценки полости матки.
Во время установки ВМС пациентка может чувствовать дискомфорт.
Врач может провести еще одно УЗИ сразу после процедуры и дать направление на дополнительное УЗИ через 2–3 недели, чтобы подтвердить правильное расположение ВМС в полости матки.
Не следует использовать ВМС, если:
Диагностирована беременность.
Существует подозрение на активную инфекцию передающуюся половым путем или существует высокий риск инфекции.
Обнаружен рак шейки матки, яичников или тела матки.
Необъяснимое вагинальное кровотечение.
Не следует использовать медьсодержащие ВМС, если существует аллергия на медь или болезнь Вильсона - генетическое заболевание, которое приводит к накоплению меди в организме.
Не следует использовать гормональные ВМС, если у существует тяжелое заболевание печени или рак молочной железы.

Сохранением фертильности называют метод лечения, результатом которого является сохранение (заморозка) эмбрионов, яйцеклеток, спермы, ткани яичников или яичек. Эти клетки и ткани сохраняются с целью использования их в будущем для беременности.
Здесь мы будем говорить о сохранении фертильности у женщин, которое может быть проведено по двум причинам:
Элективное сохранение, когда женщина желает отложить рождение детей по личным причинам (отсутствие партнера, карьера и др.).
Сохранение по медицинским показаниям, которые включают:
Некоторые виды химио- и лучевой терапии потенциально вредные для фертильности.
Некоторые аутоиммунные заболевания
Перед хирургическим лечением кист яичников, в том числе крупных эндометриом.
К методам сохранения фертильности у женщин относятся:
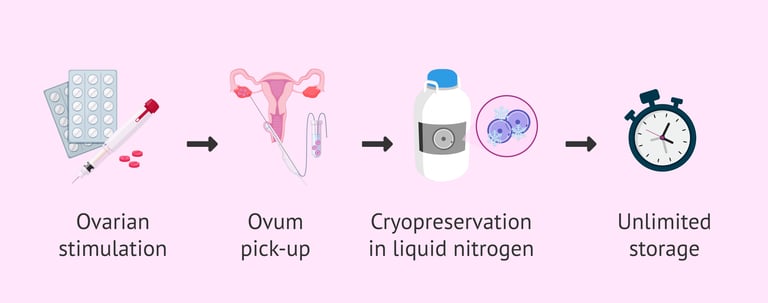
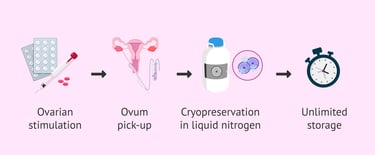
Заморозка яйцеклеток. Во время этого процесса пациентка получает гормональные препараты в виде инъекций для стимуляции развития фолликулов, которые содержат яйцеклетки. Когда минимум 3 фолликула достигают диаметра 17-18 мм, назначается последняя инъекция для созревания яйцеклетки и запуска овуляции. Тридцать шесть часов спустя выполняется процедура забора яйцеклеток, которая проводится через влагалище под контролем УЗИ. Затем яйцеклетки замораживают и сохраняют в специальных танкерах с жидким азотом.
Замораживание эмбрионов. Подобно замораживанию яйцеклеток, этот метод предполагает стимуляцию и забор яйцеклеток. Затем яйцеклетки оплодотворяются спермой партнера или донорской спермой. Так образуются ембрионы. Эта процедура называется экстракорпоральным оплодотворением (ЭКО). Затем эмбрионы замораживают и после разморозки они подсаживаются в матку.
Замораживание ткани яичника выполняется, если пациентка уже получает противораковое лечение или нет достаточно времени для процесса стимуляции яйцеклеток. В этом случе выполняется удаление части яичника лапароскопическим методом под общей анестезией, когда в брюшную полость вводится тонкая камера и хирургические инструменты через разрезы на коже длиной 5-10 мм. После лечения рака как только пациентка готова к зачатию ткань яичника размораживают и подсаживают в область таза в процессе еще одной лапароскопии. Если ткань приживается, то пациентка может забеременеть спонтанно или с помощью ЭКО.
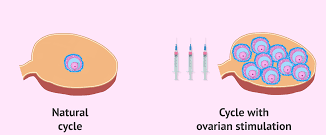
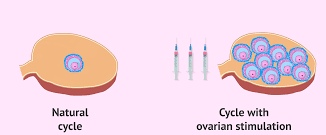
Когда мы говорим о стимуляции яичников, то подразумеваем назначение гормональных препаратов для стимуляции яичников и ускорения процесса роста фолликулов, содержащих яйцеклетки.
Обычно выделяют две основные тактики стимуляции яичников:
Контролируемая стимуляция яичников, цель которой стимулировать рост 1–3 фолликулов с послежующим планированием оптимального времени для полового акта или внутриматочной инсеминации. Дозы вводимых препаратов (оральных или в инъекциях) относительно низкие, чтобы избежать развития избыточного количества фолликулов для снижения риска многоплодной беременности и синдрома гиперстимуляции яичников.
Контролируемая гиперстимуляция яичников, которая является частью процесса экстракорпорального оплодотворения (ЭКО), который включает назначение более высоких доз гормональных препаратов для стимуляции более трех фолликулов. Когда минимум 3 фолликула достигнут диаметра 17-18 мм, назначается последняя инъекция для созревания яйцеклетки и запуска овуляции. Тридцать шесть часов спустя выполняется забор яйцеклеток под контролем УЗИ. Затем яйцеклетки оплодотворяются спермой партнера или донорской спермой. Так образуются эмбрионы. Эта процедура называется экстракорпоральным оплодотворением (ЭКО). Через три-пять дней один или несколько эмбрионов переносят в матку, а другие можно заморозить и сохранить для дальнейших подсадок.
Основным (хотя и относительно редким) осложнением стимуляции яичников является синдром гиперстимуляции яичников (СГЯ), который обычно возникает при развитии большого количества фолликулов. Это чаще встречается при использовании гормональных препаратов в виде инъекций. Новые протоколы ЭКО привели к снижению риска гиперстимуляции яичников, хотя тяжелые случаи все еще случаются.
Симптомы легкой и умеренной СГЯ включают в себя:
Боль в животе.
Вздутие живота.
Небольшая прибавка в весе.
Тошнота.
В более тяжелых случаях СГЯ симптомы могут включать:
Чрезмерное увеличение веса.
Сильная тошнота и рвота.
Сильное вздутие живота.
Затрудненное дыхание.
Сгущение крови.
Снижение мочеиспускания.
Сильная боль в животе.
Лечение СГЯ варьируется в зависимости от тяжести состояния. Лечение направлено на устранение симптомов и предотвращение осложнений. Легкие случаи обычно проходят в течение недели или двух. Однако если пациентка беременеет в этом цикле, симптомы могут длиться и дольше.
В легких и умеренных случаях СГЯ лечение обычно включает:
Покой.
Употребление жидкости, богатой электролитами.
Использование обезболивающих препаратов.
Ежедневное взвешивание.
Тяжелые случаи СГЯ часто требуют госпитализации. Лечение тяжелого СГЯ может включать:
Введение жидкости внутривенно.
Процедура удаления жидкости из живота.
Прием лекарств для облегчения симптомов или снижения активности яичников.
Прем препаратов для разжижения крови, помогающие снизить риск образования тромбов.
Стимуляция овуляции должна проводиться под наблюдением специалиста с опытом работы в области репродуктологии и бесплодия.
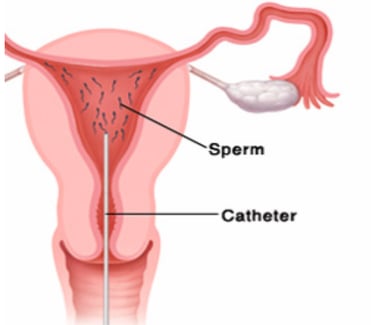
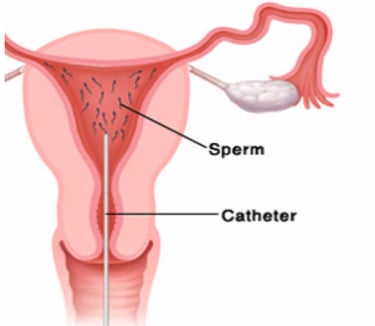
Внутриматочная инсеминация (ВМИ) представляет собой этап лечения бесплодия, при котором сперма вводится непосредственно в матку.
Во время естественного зачатия сперма должна пройти из влагалища через шейку матки в матку и в маточные трубы. Здесь сперматозоиды встречаются с яйцеклеткой и происходит оплодотворение. Только 5% сперматозоидов доходят из влагалища в матку.
При ВМИ сперму собирают, промывают и концентрируют, чтобы остались только качественные сперматозоиды. Эта сперма вводится прямо в матку с помощью катетера (тонкой трубочки), приближая ее к маточным трубам. Для этой процедуры нет необходимости в обезболивании. ВМИ облегчает достижение сперматозоидом яйцеклетки, поскольку сокращает время и расстояние, которое ему приходится преодолевать. Это увеличивает шансы забеременеть.
Часто ВМИ синхронизируется с контролируемой стимуляцией яичников. ВМИ можно проводить со спермой партнера или донорской спермой.
Внутриматочную инсеминацию следует использовать при наличии следующих условий:
Низкое количество или качество сперматозоидов. ВМИ может помочь преодолеть эти проблемы, поскольку для ВМИ отбираются и используются высококачественные сперматозоиды.
Проблемы шейки матки. Слизь, вырабатываемая шейкой матки, помогает сперматозоидам перемещаться из влагалища через матку. Густая слизь может затруднить путь сперматозоидов. При ВМИ сперма доставляется прямо в матку.
Использование донорской спермы. ВМИ используется, когда люди используют сперму человека, который не является партнером пациентки. Донорская сперма используется, когда у партнера нет спермы или когда качество спермы настолько низкое, что ее невозможно использовать. Одинокие женщины или однополые женские пары, желающие зачать ребенка, также используют донорскую сперму.
Нарушение эякуляции или эрекции.
Гиперчувствительность к сперме партнера. В редких случаях у людей наблюдается высокая чувствительность к сперме партнера. Это может вызвать жжение, отек и покраснение во влагалище. ВМИ может быть эффективным, поскольку белки, вызывающие аллергию, удаляются во время подготовки спермы.
Необъяснимое бесплодие, когда мы не выявляем точную причину бесплодия.
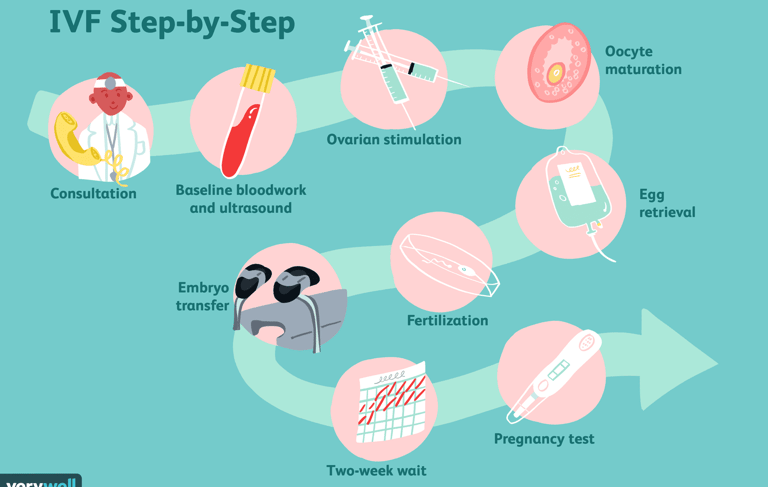
Экстракорпоральное оплодотворение (ЭКО) - это вид лечения бесплодия, при котором оплодотворение яйцеклеток сперматозойдами происходит вне организма в лабораторных условиях. Однако ЭКО – это лишь один этап лечения бесплодия с использованием технологии искусственной репродукции. В кратце эти этапы влкючают:
Подготовка к лечению, включающая определние причины бесплодия и пересмотр результатов предыдущего лечения бесплодия.
Проведение стандартных анализов перед лечением (анализ крови, мазок шейки матки, тест резерва яичников, анализ спермы).
Контролируемая гиперстимуляция яичников с использованием гормональных препаратов в виде инъекций. Обычно это занимает от 12 до 14 дней.
Процедура забора яйцеклеток, которая обычно проводится под коротким общим наркозом под контролем УЗИ. Процедура обычно занимает 15-20 минут, и через 2-3 часа пациентка покдает больницу.
Подготовка спермы партнера (после мастурбации или биопсии яичка) или донорской спермы.
Непосредственно экстракорпоральное оплодотворение (ЭКО), когда эмбриолог помещает яйцеклетки и сперматозоиды в пробирку с питательными веществами или выполняет инъекцию сперматозойдов в каждую созревшую яйцеклетку отдельно (интрацитоплазматическая инъекция сперматозоида, или ИКСИ).
Развитие эмбриона тщательно контролируется каждый день.
Перенос эмбрионов в матку через три-пять дней после забора яйцеклетки под контролем УЗИ. Пациентка продолжает прием гормональных препаратов для поддержания развития беременности после переноса эмбрионов.
Замораживание оставшихся эмбрионов и яйцеклеток для подсадки эмбрионов в будущем.
Тест на беременность через 12-14 дней после переноса эмбрионов.
Врач может отсрочить перенос эмбрионов в случае эндометриоза или синдрома гиперстимуляции яичников. В этом случае эмбриолог заморозит все эмбрионы после забора яйцеклеток и ЭКО. Подсадка эмбрионов обычно осуществляется спустя месяц. Это называется протоколом «Freeze All». Успех этой тактики аналогичен подсадке свежих эмбрионов.
Если у пациентки есть замороженные эмбрионы, ей не нужно будет снова проходить стимуляцию яичников, а только подготовку слизистой оболочки матки к переносу эмбрионов с использованием оральных/влагалищных препаратов или с использованием естественного гормонального цикла.