כיום, רוב ההתערבויות הכירורגיות, במיוחד ברפואת נשים, מתבצע בשיטה זעיר פולשנית. בהמשך אתאר בפירוט יתר איך נראית כירורגיה זעיר פולשנית, אך כאן, בפתח הדברים, חשוב להבהיר נקודה משמעותית:
ניתוח זעיר פולשני מכל סוג (לפרסקופיה, היסטרוסקופיה או כל התערבות זעיר פולשנית אחרת שנדבר עליה בהמשך) זאת טכניקה כירורגית מתקדמת ביותר, לא פחות מאשר ניתוח פתוח המקובל זה מאות ואף אלפי שנים (פתיחת אזור הניתוח בחתך גדול, החושף את שדה הניתוח לגישה ישירה). במקרים רבים כירורגיה זעיר פולשנית היא מורכבת אף יותר מהשיטה הכירורגית הקלאסית.
רופא מנתח המבצע ניתוח זעיר פולשני חייב להיות בעל ניסיון כירורגי עשיר ורב שנים. עליו להכיר את הציוד הכירורגי המיוחד ולרכוש את הניסיון המשמעותי בתנועות ידיים מאוד מוקפדות וזהירות, כדי להבטיח שהניתוח, שמתבצע בעזרת מצלמו ת ולא בראיה ישירה של אזור הניתוח, ייעשה בצורה בטוחה ומדוייקת, בלי לפגוע ברקמות הסמוכות.
בעשר השנים האחרונות, רכשתי את הניסיון הרב בניתוחים זעיר פולשניים במתווים מגוונים במהלך מאות ניתוחים שביצעתי במרכזים רפואיים מהטובים בעולם: בשיבא בישראל, במרכז הרפואי של אוניברסיטת מק׳גיל במונטריאול, קנדה, וב-IFEM Endo בצרפת, בית החולים המתמחה באנדומטריוזיס מהחשובים בעולם.
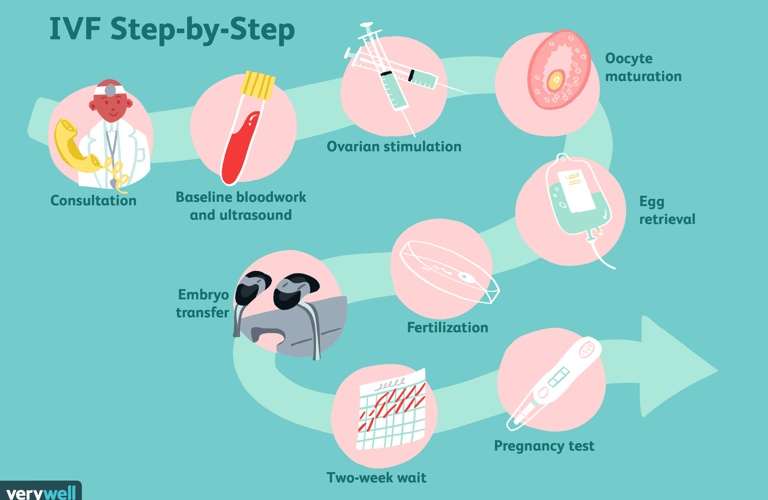
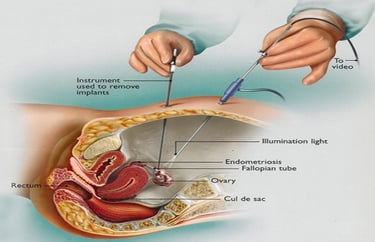
ניתוח לפרוסקופי הוא ניתוח זעיר פולשני המאפשר לבצע פעולה כירורגית תוך שימוש בחתכים קטנים מאוד, ללא חתך גדול בדופן הבטן. צינור דק עם מצלמה בקצה (לפרוסקופ) מוחדר לחלל הבטן דרך חתך קטן בטבור, כ-10 מ''מ אורכו (סנטימטר אחד בלבד!). הניתוח מתבצע באמצעות כלים כירורגיים אשר מוחדרים דרך 2-3 חתכים קטנים נוספים כ-5 מ''מ (חצי סנטימטר!) כל אחד. הפעולה מתבצעת בהרדמה כללית.
לפרוסקופיה זאת לא שיטה ניסיונית, גם אם אולי לא שמעת עליה מספיק. היא התפתחה לפני חמישים שנה, בהתחלה כהליך אבחנתי בלבד, ועם הזמן הפכה לשיטת התערבות כירורגית מרכזית המשמשת במתווים כירורגיים שונים, גם המורכבים ביותר. כיום, לפרוסקופיה היא אחד ההליכים הכירורגיים הנפוצים ביותר המבוצעים במקומות רבים בעולם, ויש לה יתרונות רבים על פני ניתוח פתוח.
היתרונות של לפרוסקופיה בהשוואה לניתוח פתוח כוללים:
- רמת כאב נמוכה יותר לאחר הניתוח.
- סיכון נמוך יותר לסיבוכים (זיהומים, תסחיף ריאתי) לאחר הניתוח.
- משך האשפוז קצר יותר לאחר הניתוח. משך האשפוז משתנה בהתאם לסוג הניתוח, אך ברוב המוחלט של המקרים המטופל/ת נמצא/ת בבית החולים יום אחד בלבד.
- חזרה מהירה יותר לפעילות היומיומית. בדרך כלל צפויה חזרה לפעילות מלאה כולל אימוני כושר, לאחר 10 ימים עד שבועיים.
- יתרון קוסמטי. החתכים בלפרוסקופיה קטנים משמעותית, של מילימטרים בודדים. לעתים, לאחר מספר חודשים ניתן להבחין בהם רק מאוד מקרוב.
ההכנה לניתוח לפרוסקופי כוללת:
- בדיקות דם ושתן שבועיים-שלושה לפני הניתוח.
- צילום חזה ואק''ג (במידת הצורך) שבועיים-שלושה לפני הניתוח.
- מקלחת ביום לפני הניתוח.
- צום 6-8 שעות לפני הניתוח.
- הגעה לבית החולים בערב לפני או מוקדם בבוקר של יום הניתוח.
- בכניסה לחדר הניתוח את תפגשי את המנתח, את הרופא המרדים ואת האחות של חדר הניתוח.
לאחר הניתוח, תשהי בחדר ההתאוששות ותקבלי תרופות נגד כאב. לאחר כשעתיים, נעביר אותך למחלקה ובדרך כלל תשתחררי הביתה ביום למחרת.
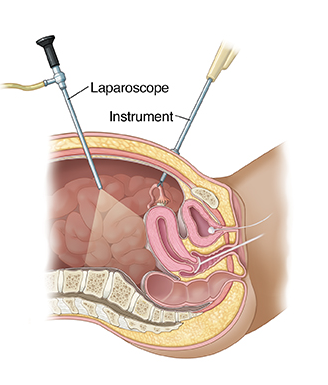
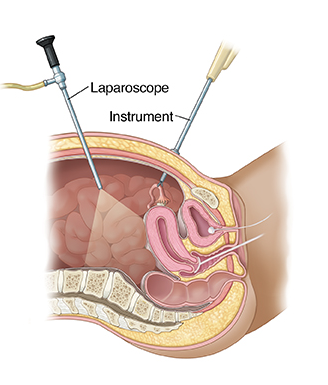
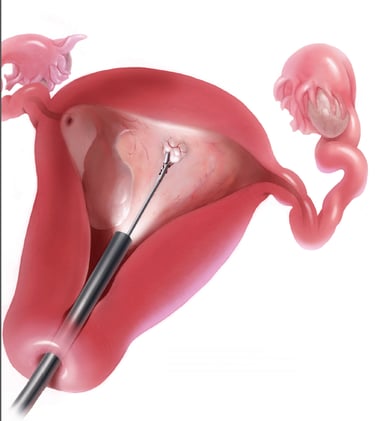
כאשר הפעולה מתבצעת בתוך חלל הרחם, אין צורך אף בחתכים הזעירים של לפרסקופיה אלא מבצעים את ההליך האבחנתי או התערבות כירורגית באמצעות פעולה הנקראת היסטרוסקופיה.
היסטרוסקופ הוא צינור דק עם מצלמה שהמנתח מכניס דרך הנרתיק וצוואר הרחם לחלל הרחם, ללא צורך בחתכים בדופן הבטן, כאמור. לצורך תמונה טובה יותר אנו ממלאים את חלל הרחם בנוזל סטרילי או גז. במהלך היסטרוסקופיה ניתוחית, בנוסף למצלמה, המנתח גם משתמש בכלים דקים כדי להסיר את הממצאים הפתולוגיים, ושוב, כל זה ללא צורך בתחכים.
היסטרוסקופיה משמשת בעיקר לזיהוי וטיפול במצבים הגורמים לדימום רחמי חריג, דימום וסתי כבד או דימומים לאחר גיל המעבר. הגורמים לדימומים אלה יכולים להיות: פוליפים, שרירנים רחמיים, הידבקויות בחלל הרחם, מחיצות, מומים מבניים של הרחם.
היסטרוסקופיה עשויה לשמש גם לאבחון ממצאים הגורמים להפלות חוזרות ונשנות, לאי פריון, להסרת התקן תוך רחמי, או להסרת שאריות הריון קודם.
בדרך כלל, אנו ממליצים לבצע את הפעולה במהלך השבוע הראשון לאחר הווסת. כאשר מדובר באישה לאחר גיל המעבר, ניתן לבצע הליך זה בכל עת.
ניתן לבצע היסטרוסקופיה:
- ללא הרדמה (Office Hysteroscopy, See and Treat Hysteroscopy) במקרה של ממצא קטן יחסית בחלל הרחם. את תרגישי אי נוחות מסויימת במהלך הפעולה, אך ברוב המקרים היא לא תגרום לכאב משמעותי.
- כאשר מתגלה ממצא גדול יותר (בדרך כלל מעל 3 ס”מ), ההליך מתבצע בהרדמה. גם במקרה זה, ברוב המקרים את תשתחררי מבית החולים כבר באותו יום.
גם בהיסטרוסקופיה, שהיא פעולה זעיר פולשנית, דרוש ניסיון כירורגי עשיר. על המנתח להכיר את הציוד הכירורגי המיוחד ולרכוש את הניסיון והמיומנות הייחודית הנדרשת לביצוע היסטרוסקופיה על מנת להבטיח הליך מוקפד וזהיר.
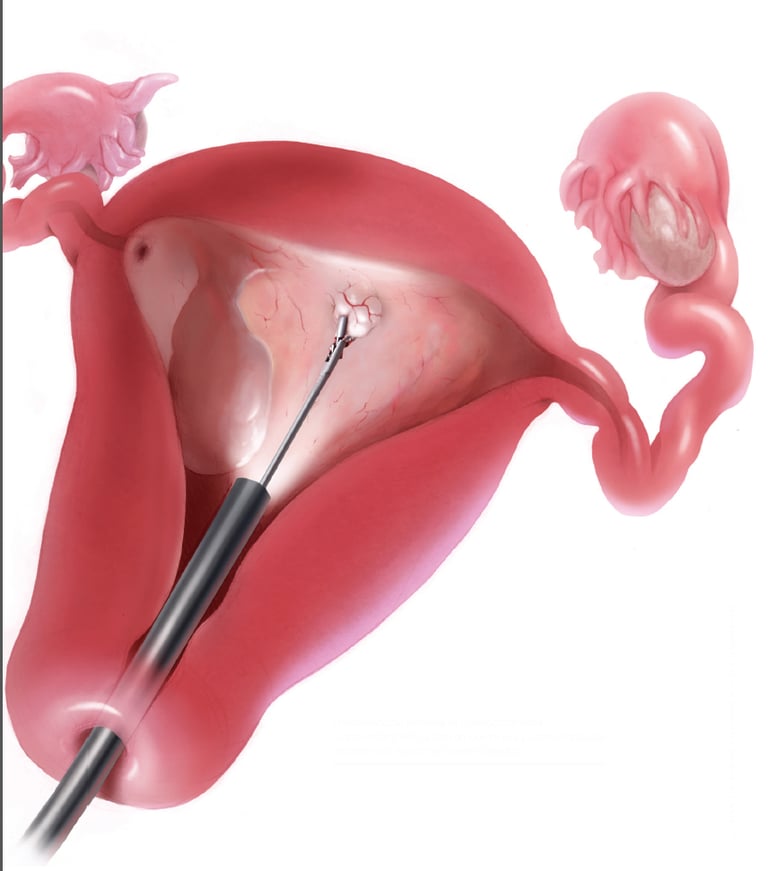
ציסטה שחלתית היא שקיק עם חומר נוזלי או רקמתי שנוצר בשחלה. ישנם סוגים שונים של ציסטות בשחלות. רובן לא כואבות ושפירות. בדרך כלל, ציסטות בשחלות אינן גורמות לשום תסמינים כמו לחץ או כאב. סביר להניח שהמטופלת לא תדע שיש לה ציסטה בשחלה, אלא אם כן הרופא ימצא את הממצא השחלתי במהלך בדיקת אגן שגרתית או בדיקת הדמיה. רק לעיתים רחוקות יחסית, ציסטות בשחלות עלולות לגרום לסיבוכים.
ציסטות פונקציונליות מייצגות את הסוג הנפוץ ביותר של ציסטות בשחלה ולרוב אינן מצביעות על התפתחות פתולוגית כל שהיא. הן יכולות להתפתח כאשר הזקיק שמכיל ביצית לא עובר ביוץ וממשיך לצבור נוזל, או כאשר זקיק עובר ביוץ אך מתמלא בדם ונוזל (ציסטה של גופיף צהוב). לרוב, ציסטות פונקציונליות מתכווצות עם הזמן (בדרך כלל תוך 60 יום) ללא כל צורך בהתערבות רפואית.
ציסטות לא פונקציונליות מתחלקות לכמה סוגים:
- ציסטאדנומות. הן הציסטות המתמלאות בתוכן נוזלי סמיך יותר.
- ציסטות דרמואיד (טרטומה בשלה) המורכבות מתאי רקמה של גוף האדם כמו עור, שיער, שיניים ואפילו רקמת מוח.
- אנדומטריומות, המכילות דם ישן וגורמי דלקת שונים.
- במקרי קיצון ציסטות לא פונקציונליות מתפתחות לסרטן שחלות, שיכול להתבטא בציסטות מרובות בשחלה המכילות תאים סרטניים.
תסמינים
- כאבי אגן או כאב עמום בגב. במקרים מסוימים מדובר בכאב חזק מאוד המלווה בבחילות והקאות ועשוי להיות סימן לתסביב שחלתי. זה מצב בהול הדורש התערבות דחופה למניעת נזק לשחלה העלול להיווצר כתוצאה מהפרעה בהספקת הדם לאיבר.
- תחושת מלאות או נפיחות הממוקמת בבטן התחתונה.
- כאב בזמן קיום יחסי מין (דיספרוניה).
- כאבים בזמן הווסת.
- הפרעות הורמונליות כולל השמנת יתר, שיעור יתר, אי פריון.
אִבחון
הבדיקות לאבחון ציסטה שחלתית כוללות:
- בדיקת בטן ואגן.
- בדיקת אולטרסאונד העוזרת לזהות מיקום וסוג של ציסטה שחלתית.
- בדיקת CT, נעשית בדרך כלל אם יש חשד לממאירות, כדי לקבוע את התפשטות הגידול.
- בדיקת MRI, משמשת עבור אנדומטריומות ונגעים הקשורים לאנדומטריוזיס.
- בדיקות דם העשויות להעיד על סיכון לממצא ממאיר (סמני ממאירות כגון CA 125, CA 19.9 וכו').
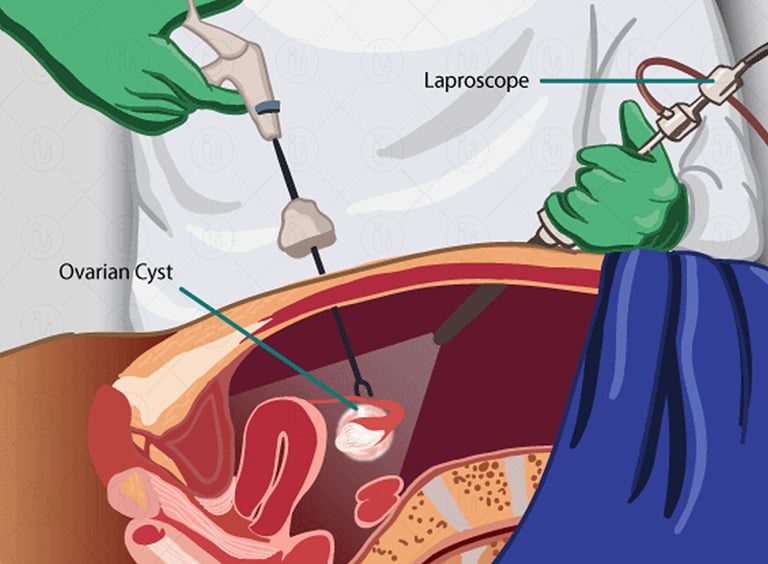
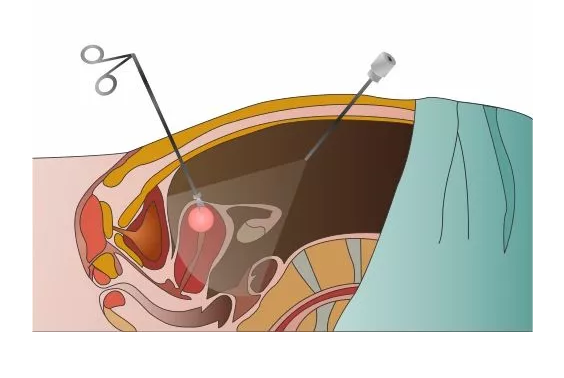
- ניתוח לפרוסקופי (הליך כירורגי זעיר פולשני), המאפשר לבצע דגימה של הציסטה ושליחת הרקמה לבדיקה מיקרוסקופית, על מנת לקבל תשובה סופית על אופי של הציסטה. לפרוסקופיה מאפשרת גם להסיר את הציסטה תוך כדי ההליך האבחנתי.
טיפול
ציסטות שחלתיות פונקציונליות בדרך כלל חולפות ללא טיפול. עם זאת, במקרים של ציסטות שלא נעלמות או אם יש להן מבנה מורכב, ניתן לשקול הסרת ציסטה בלפרוסקופיה.
במהלך הליך זה, אנו מבצעים חתך קטן מאוד (בגודל סנטימטר אחד) בטבור, דרכו מכניסים מצלמה דקה לחלל הבטן ועושים בדיקה קפדנית של כל איברי חלל הבטן והאגן. ניתן להסיר את הציסטה באמצעות כלים נוספים המוכנסים לחלל הבטן דרך חתכים נוספים, קטנים אף יותר (חצי סנטימטר כל אחד).
אחת המגבלות העיקריות של הטיפול הכירורגי בציסטות שחלתיות היא סיכון לפגיעה ברקמת השחלה הבריאה שעלולה לגרום לירידה בפוריות. כדי להבטיח שלא ייגרם כל נזק אפשרי, המנתח חייב לשלב ידע רב בתחום הפוריות ומיומנויות כירורגיות גבוהות לשימור מירבי של רקמת השחלה במהלך הניתוח.
במקרים בהם כריתת ציסטה שחלתית עלולה לפגוע ברקמת השחלה, אנו שוקלים לבצע טיפול שימור פוריות (הקפאת ביציות ואו עוברים) לפני הניתוח. גם נשקול אופציות חלופיות לטיפול בציסטה במהלך הניתוח, כמו:
- צריבה (אבלציה) של הציסטה, כאשר מנקזים את נוזל הציסטה וצורבים את דפנותיה. אנו מבצעים את הפעולה באמצעות לייזר מסוג מיוחד (ארגון או CO2) אשר צורב את הציסטה בצורה שטחית בלבד, בלי לפגוע ברקמה הבריאה שמתחת.
- סקלרותרפיה כאשר ממלאים את הציסטה עם חומר הגורם להתמוטטות הממצא.
בהתאם למיקום, אנדומטריוזיס מתחלק למספר סוגים:
- אנדומטריוזיס גינקולוגי
- אנדומטריוזיס של דרכי העיכול (בעיקר המעי הגס)
- אנדומטריוזיס של דרכי השתן
- אנדומטריוזיס במקומות מרוחקים יותר (סרעפת, ריאות, דופן הבטן ואיברים אחרים).
אנדומטריוזיס שפוגע רק בצפק (רקמה שמכסה את איברי הבטן) של חלל הבטן או האגן נקרא אנדומטריוזיס פריטונאלי. כאשר אנדומטריוזיס פוגע ברקמות עמוקות יותר המצב נקרא אנדומטריוזיס עמוק. אנדומטריוזיס שפוגע בשחלות יכול לגרום להיווצרות ציסטה שנקראת אנדומטריומה.
אנדומטריוזיס היא מחלה כרונית, אוטו-אימונית ותלויית הורמון אסטרוגן המופרש מהשחלות. הטיפול מבוסס על שלושת המרכיבים האלו וכולל טיפול הורמונלי וכירורגי, תרופות נגד כאבים, שינויים תזונתיים ושינויים באורח החיים, פיזיותרפיה ורפואה אלטרנטיבית, כולל דיקור סיני.
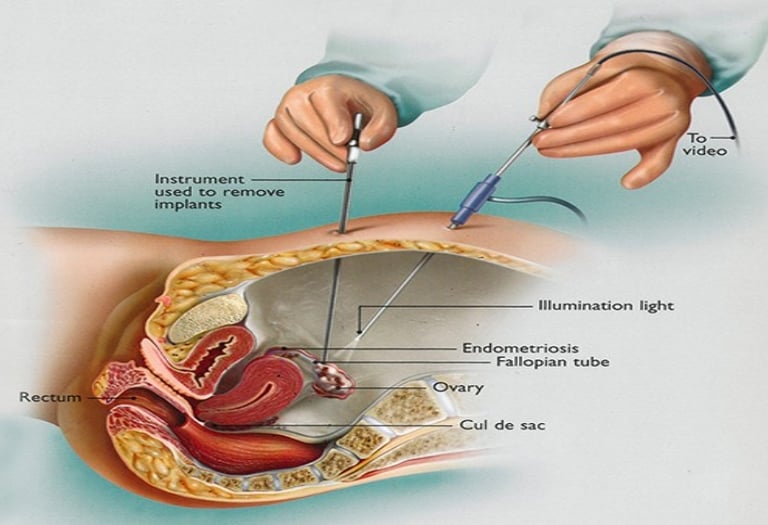
במקרים בהם הטיפול השמרני אינו מועיל או כאשר לא ניתן להיעזר בטיפול הורמונלי (התוויות-נגד רפואיות, רגישות יתר להורמונים, רצון שלך להרות בזמן הקרוב), נשקול ביחד טיפול כירורגי. ברוב המקרים, הניתוח יתבצע בגישה זעיר פולשנית (לפרוסקופיה) עם 3-4 חתכים של 5-10 מ"מ (חצי סמנטימטר עד סנטימטר אחד) בדופן הבטן.
במהלך הניתוח מתבצעת הפרדת ההידבקויות, כריתת מוקדי אנדומטריוזיס שטחיים ו/או עמוקים, הסרת ציסטה שחלתית, ביופסיה של הרקמה החשודה לאנדומטריוזיס.
שתי נקודות חשובות לפני הניתוח:
בכל דרגה וסוג של אנדומטריוזיס ישנה חשיבות רבה להתייעץ עם מומחה בתחום אנדומטריוזיס בעל גישה הוליסטית למחלה ומודעות להשלכותיה.
בכל טכניקה כירורגית שנבחרה עבור אישה הרוצה להיכנס להריון, שימור פוריות חייב להיות בעדיפות עליונה!
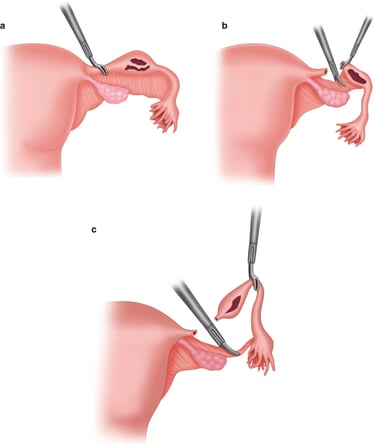
חצוצרות הרחם הן איברים בצורת צינור דק המחברים בין הרחם לשחלות. בחצוצרות הרחם מתרחש תהליך ההפריה בין ביצית לתא זרע. לאחר ההפריה, העובר עובר דרך החצוצרה לחלל הרחם.
כריתת חצוצרת הרחם היא פעולה כירורגית שבה מסירים את אחת מהחצוצרות או את שתיהן. התהליך הזה מוצע כטיפול עדיף במצבים הבאים:
- הידרוסלפינקס (חסימה של החצוצרה הרחמית הגורמת להצטברות נוזלים והתרחבות של החצוצרה).
- הריון חוץ רחמי המתפתח בחצוצרה.
- כריתת חצוצרות מניעתית לנשים בסיכון גבוה לסרטן שחלות.
ברוב המקרים פעולה זו מתבצעת בגישה לפרוסקופית זעיר פולשנית, בהרדמה כללית ועם חתכים קטנים מאוד בדופן הבטן.
שרירנים רחמיים הם הסוג השכיח ביותר של גידול שפיר בשריר הרחם. ל-80% מכלל הנשים יש שרירנים ברחם. הסיבה המדויקת אינה ידועה עדיין, אך אנחנו יכולים לומר בוודאות שלהורמונים מסוג אסטרוגן ופרוגסטרון נודע תפקיד בהתפתחות השרירנים.
לא כל השרירנים גורמים לתסמינים, אך כאשר יש תסמינים, הם יכולים לכלול:
- נפיחות בטנית.
- דימום וסתי משמעותי.
- כאבי גב.
- תכיפות במתן שתן.
- עצירות.
- כאב במהלך קיום יחסי מין (dyspareunia).
שרירנים קטנים לרוב אינם מצריכים טיפול, אך בשרירנים גדולים יותר לעתים יש צורך בטיפול, וניתן לעשות זאת באמצעות תרופות:
- תרופות הורמונליות כולל גלולות למניעת הריון ואחרות, על מנת לכווץ את השרירן בעזרת דיכוי הורמונלי.
- תרופות נגד כאבים, המסייעות בניהול כאב ואי נוחות הנגרמים על ידי שרירנים.
- תוספי ברזל במידה ויש אנמיה מדימומים משמעותיים.
כאשר הטיפול התרופתי נכשל, יש לשקול התערבות כירורגית. סוג הניתוח תלוי במיקום ובגודל השרירנים. סוגי הניתוח כוללים:
- היסטרוסקופיה, כאשר מכניסים מצלמה דקה דרך הנרתיק וצוואר הרחם לתוך חלל הרחם. זו בדיקה טובה להדגמה וטיפול בשרירנים תת-ריריים, שאף לא מצריכה לבצע חתכים, אפילו זעירים, בדופן הבטן. יש לכך יתרון גם בתהליך ההחלמה וגם מבחינה אסתטית.
- כאשר מיקום השרירן לא מאפשר גישה אליו מתוך חלל הרחם, נמליץ על לפרוסקופיה. במהלך הפעולה נעשה 3-4 חתכים קטנים מאוד (מחצי סנטימטר עד סנטימטר אחד) בדופן הבטן להכנסת מצלמה וכלים כירורגיים, שיאפשרו לנו לעשות בדיקה קפדנית בחלל הבטן ולהסיר את השרירנים. אנו משתמשים במכשיר מיוחד (מורסלטור) לחיתוך והסרת השרירנים מהבטן כדי להימנע מהרחבת החתכים בדופן הבטן.
- לפרוטומיה, שזה ניתוח פתוח למעשה, ונעשה זאת רק במקרים בהם אין אפשרות אחרת, כאשר השרירנים גדולים יותר. בלפרוטומיה אנו מבצעים חתך אחד בדופן הבטן ומסירים את השרירנים דרך החתך הזה.
אם האישה אינה מתכננת הריון בעתיד, ניתן לשקול אופציות נוספות, בהתאם לגודל ומיקום השרירנים:
- כריתת רחם שתמנע הישנות השרירנים. ברוב המקרים הניתוח יתבצע בגישה לפרוסקופית (זעיר פולשנית). הניתוח פותר את התסמינים הקשורים לשרירנים בלי לגרום להתפתחות תסמיני גיל המעבר, כי השחלות נשארות במקומן וממשיכות להפריש הורמון אסטרוגן.
- חסימת העורקים הקטנים (אמבוליזציה) המספקים דם לשרירנים. במהלך הפעולה מכניסים צנתר קטן בעורק הרחם ומזריקים חלקיקים קטנים שחוסמים את זרימת הדם לשרירנים. אובדן זרימת הדם גורם לכיווץ השרירנים, וזה ישפר את התסמינים.
מאחר וטיפול בשרירנים רחמיים ניתן לבצע במגוון רחב של דרכים וגישות, תלוי במתווה הספציפי, הידע העמוק בתחום הפוריות ומיומנות כירורגית של המנתח חיוניים ביותר.
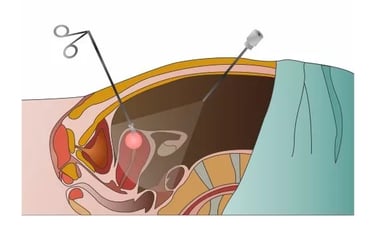
כריתת רחם היא הניתוח השני בשכיחותו בקרב נשים (לאחר ניתוח קיסרי). בהתאם לסיבת הניתוח, כריתת רחם יכולה לכלול פעולות נוספות כמו הסרת החצוצרות או השחלות.
הסיבות העיקריות לכריתת רחם (במידה וטיפול שמרני לא עוזר) כוללות:
- דימום רחמי חריג .
- אדנומיוזיס.
- שרירנים רחמיים.
- צניחת הרחם.
- סרטן צוואר הרחם או גוף הרחם.
- מצבים טרום סרטניים של רירית הרחם או פוליפים חוזרים ברחם.
הסוגים העיקריים של כריתת רחם:
- כריתת רחם שלמה: הסרת גוף וצוואר הרחם.
- כריתת רחם תת-שלמה: הסרת גוף הרחם בלבד.
- כריתת רחם רדיקלית יחד עם כריתת חצוצרות, שחלות, חלק עליון של הנרתיק ובלוטות הלימפה מסביב. סוג זה של כריתת רחם מתבצע כאשר מאובחן סרטן.
קיימות מספר גישות כירורגיות לביצוע כריתת רחם:
- גישה נרתיקית, כאשר מבצעים חתך בחלק העליון של הנרתיק ללא חתכים בדופן הבטן.
- גישה לפרוסקופית, כאשר לפרוסקופ (צינור דק עם מצלמת וידאו בקצהו) מוחדר לחלל הבטן דרך חתך קטן מאוד (סנטימטר אחד בלבד) בטבור. כלים כירורגיים מוכנסים דרך 3 חתכים נוספים, קטנים אף יותר (חצי סנטימטר כל אחד). ניתן להסיר את הרחם מחלל הבטן דרך החתכים הקטנים בדופן הבטן, או דרך הנרתיק, ללא צורך בהרחבת החתך.
- גישה רובוטית, כאשר המנתח מבצע את הפעולה בעזרת מכונה רובוטית. כלים כירורגיים קטנים ודקים מוחדרים דרך 3-5 חתכים קטנים בדופן הבטן. מידת המעורבות של המנתח בניתוח רובוטי לא נופלת מניתוח המבוצע ללא שילוב הרובוט. ההבדל הוא בכך שבמקום לרכון מעל למיטת הניתוח, הכירורג מבצע את הפעולה בישיבה תוך צפיה במסך, ושולט מרחוק בזרועות הרובוט המחוברות למנותחת.
- ניתוח פתוח, כאשר מסירים את הרחם דרך חתך אחד בדופן הבטן באורך של 8-10 ס''מ. גישה זו משמשת לרוב כאשר מדובר בסרטן מפושט או רחם גדול.
כאשר מתבצעת כריתת רחם שלמה או תת-שלמה, עם השארת השחלות, אין חשש להופעת התסמינים של גיל המעבר, כי השחלות ממשיכות להפריש את ההורמונים.

שחלות הן איברים קטנים יחסית הנמצאים באגן. שחלות מכילות ביציות ומפרישות הורמונים (אסטרוגן, פרוגסטרון וכו').
הסיבות לכריתת שחלה אחת או שתי השחלות כוללות:
- כריתה מניעתית לנשים בסיכון גבוה לסרטן השד והשחלות
- סרטן שחלות.
- מקרים קשים של תהליך זיהומי באגן כולל אבצס (שקיק עם מוגלה).
- מקרים מסוימים של אנדומטריומה מורכבת גדולה (ציסטה שחלתית מסוג אנדומטריוזיס), כאשר האישה לא מתכננת הריון בעתיד.
קיימות גישות שונות לכריתת השחלות:
- גישה לפרוסקופית כאשר הרופא משתמש במצלמה דקה המוחדרת לחלל הבטן דרך חתך קטן בטבור. הפעולה מתבצעת באמצעות כלים כירורגיים המוחדרים לחלל הבטן דרך חתכים נוספים, קטנים אף יותר. המטופלת משתחררת באותו ערב לאחר הניתוח או ביום למחרת.
- גישה נרתיקית, משמשת כאשר מבצעים כריתת שחלות יחד עם כריתת רחם בגישה נרתיקית.
- גישה פתוחה (לפרוטומיה). במקרים מסויימים, של ממצאים גדולים בשחלות או כאשר מדובר בסרטן, הניתוח מבוצע דרך חתך אחד באורך כ-8-10 ס''מ בדופן הבטן.
רוב הנשים חוזרות לפעילות שגרתית כעבור עשרה ימים עד שבועיים לאחר הניתוח.
יש לציין שהסרת שתי השחלות, בשל היעדר הורמונים המופרשים מהשלחות, תגרום להופעת תסמיני גיל המעבר. טיפול הורמונלי חלופי יכול לעזור לאישה להתמודד בצורה מיטבית עם התסמינים האלה.
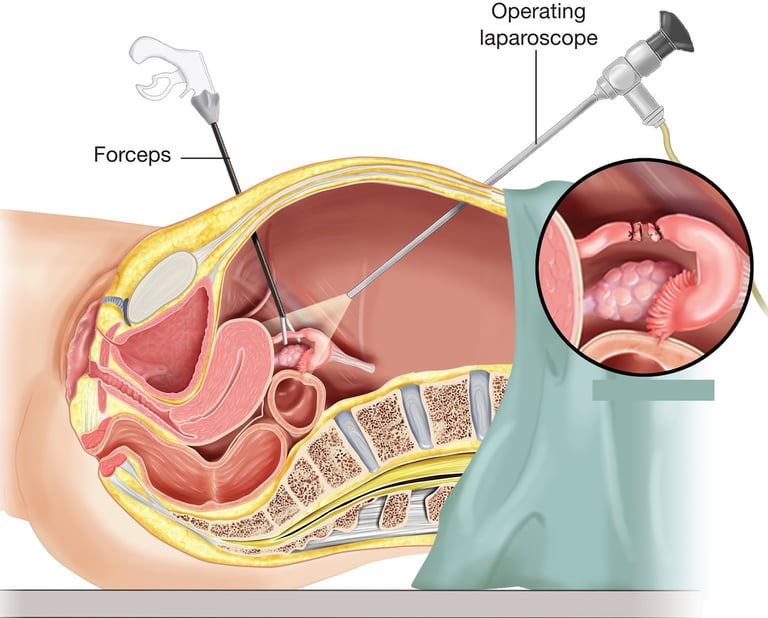
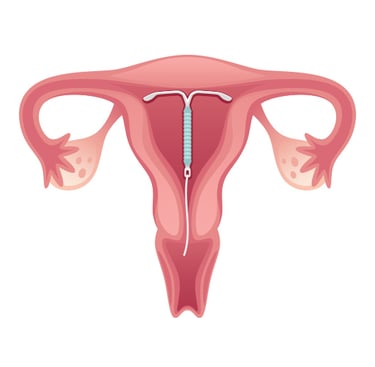
התקן תוך רחמי (IUD) הוא אמצעי למניעת הריון שמוחדר לחלל הרחם, והוא הנפוץ ביותר מבין כל אמצעי המניעה ארוכי הטווח ההפיכים. כאשר את מחליטה להיכנס להריון, ברוב מוחלט של המקרים הרופא יסיר את ההתקן במהלך ביקור במרפאה תוך ביצוע בדיקה גניקולוגית רגילה.
ישנם שני סוגי התקנים:
- התקן נחושת הגורם לתגובה דלקתית, כך שרירית הרחם הדקה לא תהיה מסוגלת לקלוט את העובר.
- התקן הורמונלי המכיל את הורמון פרוגסטרון שמופרש באופן הדרגתי לאורך תקופה ממושכת יחסית של שלוש עד חמש שנים. ההורמון גורם לריר צוואר הרחם להיות צמיגי יותר, לרירית הרחם להיות דקה יותר, וגם מדכא חלקית את תהליך הביוץ.
היתרונות של השימוש בהתקן תוך רחמי:
- אחוז הצלחה במניעת הריון גבוה במיוחד, של עד 99%.
- מניעת הריון לטווח ארוך ללא צורך באמצעים נוספים.
- חוסך מהמטופלת את הדאגה על הגלולה שנשכחה.
- התקן הורמונלי מפחית דימום רחמי כבד.
- במקביל לתפקידו העיקרי למניעת הריון, התקן הורמונלי משמש גם לטיפול בכאבי מחזור על רקע אנדומטריוזיס ואדנומיוזיס.
סיבוכים הקשורים להתקן הם נדירים למדי, אך אפשריים, כגון:
- פליטת התקן תוך זמן קצר לאחר התקנה.
- נקב של דופן הרחם במהלך ההתקנה.
- הריון בסיכון גבוה. הסיכויים להיכנס להריון עם IUD קלושים ביותר (1% בלבד), אך אם האישה אכן נכנסת להריון, היא חייבת להגיע לביקור אצל הרופא כדי לשלול הריון חוץ רחמי.
- במהלך שלושה-ארבעה שבועות לאחר ההתקנה, קיים סיכון גבוה יותר לזיהום תוך רחמי, וחשוב לעקוב אחרי זה.
מה קורה לפני, במהלך ואחרי ההתקנה:
- ייתכן והמטופלת תצטרך לעבור בדיקת הריון או לעשות בדיקה כדי לשלול הימצאות של מחלות מין לפני התקנה.
- נטילת תרופות נגד כאבים סביב הפעולה.
- בדיקת אולטרסאונד לפני ההתקנה לוודא שמבנה הרחם תקין ומאפשר החדרת התקן.
- במהלך ההתקנה מתבצעת בדיקה גניקולוגית רגילה וחיטוי צוואר הרחם כדי להפחית את הסיכון לזיהום.
- המטופלת עשויה לחוש אי נוחות והתכווצויות קלות במהלך הפעולה.
- בדיקת אולטרסאונד נוספת מיד לאחר ההתקנה ואולטרסאונד חוזר כעבור שבועיים-שלושה, כדי לוודא את המיקום הנכון של IUD בחלל הרחם.
לפני השימוש בהתקן תוך רחמי, חייבים לשלול באופן וודאי:
- אפשרות שאת בהריון.
- חשד לזיהום פעיל במערכת הרביה.
- חשד לסרטן צוואר הרחם, גוף הרחם, שחלות או שד.
- דימום נרתיקי, צווארי או רחמי מסיבה לא מאובחנת.
- רגישות לנחושת או מחלת וילסון (המצב הגנטי שגורם להצטברות נחושת בגוף).
- רגישות לפרוגסטרון או מחלת כבד חמורה (זאת התוויית-נגד לשימוש בהתקן הורמונלי).
בכל אחד מהמקרים האלה, ההתקן מהווה סיכון ממשי, ובשום אופן אין להשתמש בו.

תהליך שימור פוריות מאפשר שמירת עוברים, ביציות, זרע ורקמות השחלה או האשך, שמסייע לאישה או לבני הזוג להביא ילד לעולם בעתיד.
כאן נדבר על שימור פוריות לנשים שיכול להתבצע משתי סיבות עיקריות:
- שימור פוריות אלקטיבי (מבחירה) כאשר האישה בוחרת לדחות את תכנית הילודה מסיבות אישיות.
- שימור פוריות מסיבות רפואיות, כאשר פוריות האישה עלולה להיפגע עקב מצבים בריאותיים או מחלות, או בעקבות הליכים רפואיים, כמו:
- סוגים מסוימים של טיפול כימותרפי והקרנות שעלולים להזיק לפוריות.
- מחלות אוטו-אימוניות מסוימות.
- לפני טיפול כירורגי בציסטות שחלתיות, כולל אנדומטריומות גדולות.
שיטות שימור הפוריות כוללות:
- הקפאת ביציות. נתחיל את התהליך בכך שתקבלי טיפול הורמונלי לגירוי שחלתי. כאשר לפחות 3 זקיקים מגיעים לגודל של 17-18 מ"מ, תקבלי זריקה נוספת להשראת ביוץ. כעבור 36 שעות נבצע את שאיבת הביציות דרך הנרתיק בהנחיית אולטרסאונד. לאחר מכן, הביציות מוקפאות ומאוחסנות.
- הקפאת עוברים. בדומה להקפאת ביציות, נבצע גירוי שחלתי ושאיבת ביציות. לאחר מכן הביציות מופרות עם הזרע של בן הזוג או תורם. תהליך זה נקרא ״הפריה חוץ גופית״ (IVF). לאחר מכן העוברים מוקפאים וניתן להחזיר אותם לרחם לאחר הפשרה בעתיד, במועד שתבחרי.
- הקפאת רקמת השחלה. תהליך איסוף רקמת השחלה מתבצע בהרדמה כללית במהלך לפרוסקופיה, כאשר מצלמה דקה מוחדרת לחלל הבטן דרך חתך קטן (סנטימטר אחד בלבד) בטבור. כלים כירורגיים מוחדרים לחלל הבטן דרך חתכים נוספים, קטנים אף יותר (חצי סנטימטר כל אחד). רקמת השחלה מועברת למעבדת IVF להקפאה. על מנת להשתמש ברקמה בעתיד מתבצעת לפרוסקופיה נוספת להשתלת רקמת השחלה המופשרת. לאחר מכן תוכלי להיכנס להריון בדרך טבעית או לאחר טיפולי פוריות.


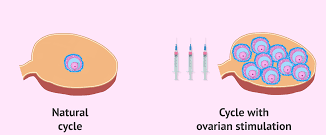
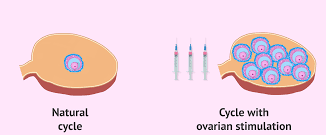
לאורך ההסברים שקראת כאן כנראה נתקלת בצמד מילים ״גירוי שחלתי״. בגירוי שחלתי אנו מתכוונים למתן תרופות על מנת לעורר או להגביר את תהליך התפתחות הזקיקים השחלתיים המכילים ביציות.
בדרך כלל אנו מדברים על שתי גישות לגירוי שחלתי:
- גירוי שחלתי מבוקר (Controlled Ovarian Stimulation) במטרה לגרום לגדילת 1-2 זקיקים מובילים תוך תיזמון לקיום יחסי מין או הזרעה תוך רחמית בהמשך. לצורך זה את תקבלי מינונים נמוכים יחסית של תרופות הורמונליות. מינון נמוך יחסית נועד למנוע הריון מרובה עוברים וגירוי יתר.
- גירוי יתר שחלתי מבוקר (Controlled Ovarian Hyperstimulation) הוא חלק מתהליך הפריה חוץ גופית (IVF) הכולל מתן מינונים גבוהים יותר של תרופות הורמונליות כדי לגרום להתפתחות של מעל 3 זקיקים. כאשר לפחות 3 זקיקים מגיעים לקוטר של 17-18 מ"מ, את תקבלי זריקה נוספת, של תרופה להבשלת ביציות. כעבור 36 שעות נבצע את הפעולה לאיסוף ביציות (Ovum Pick-up) בגישה נרתיקית ובהנחיית אולטרסאונד. הנוזל מהזקיקים נמסר למעבדת IVF שם אמבריולוג יבצע חיפוש ביציות המתאימות ביותר. לאחר מכן הביציות מופרות עם הזרע של בן הזוג או זרע תורם. התהליך הזה נקרא ״הפריה חוץ גופית״ (IVF). כעבור שלושה או חמישה ימים העובר מועבר לרחם בצינור דק דרך הנרתיק וצוואר הרחם. שאר העוברים מוקפאים ונשארים במעבדת IVF להחזרות בעתיד, במידת הצורך.
הסיבוך העיקרי של גירוי שחלתי הוא תסמונת גירוי יתר שחלתי (OHSS). הפרוטוקולים החדשים של טיפולי IVF הפכו את המצב הזה לפחות שכיח, אם כי במקרים חריגים זה עדיין עלול להתרחש, ונעשה את כל הנדרש כדי לעקוב אחרי זה.
תסמינים של גירוי יתר קל עד בינוני כוללים:
- כאבי בטן.
- נפיחות בטנית.
- עלייה קלה במשקל.
- בחילות.
במקרים חמורים יותר של גירוי יתר, התסמינים עשויים להיות:
- עלייה משמעותית במשקל בשל הצטברות נוזלים בגוף.
- בחילות והקאות קשות.
- כאבים, נפיחות ומתח בבטן.
- קושי בנשימה.
- היווצרות קרישי דם בוורידים העמוקים של גפיים, ריאות וכו'.
- ירידה במתן שתן.
הטיפול בגירוי יתר שחלתי תלוי בחומרת המצב ונועד להקל בתסמינים ומניעת סיבוכים. במקרים קלים התסמינים יכולים להיעלם תוך שבוע או שבועיים ללא טיפול. עם זאת, אם המטופלת נכנסת להריון באותו מחזור של טיפול IVF, התסמינים יכולים להימשך זמן ארוך יותר.
במקרים קלים עד בינוניים הטיפול בדרך כלל כולל:
- הימנעות מפעילות גופנית נמרצת.
- שתיית נוזלים עשירים באלקטרוליטים.
- מעקב אחרי משקל הגוף.
במקרים חמורים של גירוי יתר המטופלת תצטרך להתאשפז, והטיפול יכלול:
- עירוי נוזלים דרך הווריד.
- ניקור מיימת במקרה ויש מתח משמעותי בבטן.
- נטילת תרופות להקלה בכאבי בטן ודיכוי פעילות שחלתית.
- מדללי דם כדי להפחית את הסיכון להיווצרות קרישי דם.
גם COS (גירוי שחלתי מבוקר לקראת הפריה רגילה) וגם COH (גירוי יתר שחלתי מבוקר, להפריה חוץ גופית, IVF) צריכים להתנהל בפיקוח רופא המתמחה בתחום הפוריות, על מנת להגיע לתוצאות טובות ולמנוע סיבוכים.
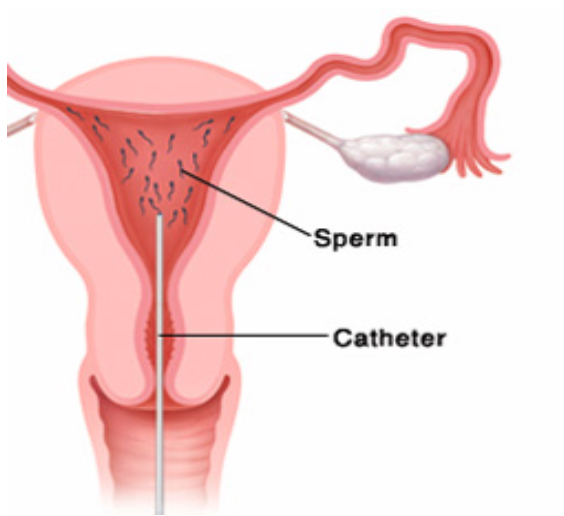
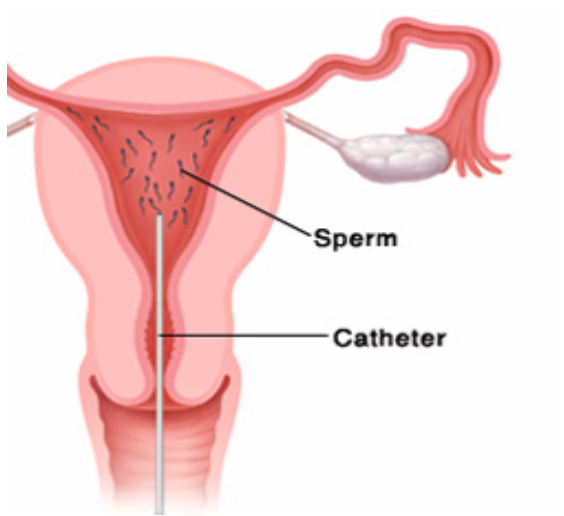
הזרעה תוך רחמית (IUI) היא סוג טיפול הפוריות בו מזריקים תאי הזרע ישירות לחלל הרחם של האישה.
במהלך תהליך ההפריה הטבעית, הזרע צריך להגיע דרך הנרתיק, צוואר הרחם וחלל הרחם לחצוצרות הרחם. שם תאי זרע והביצית נפגשים ומתרחש תהליך ההפריה. רק 5% מהזרע מגיע מהנרתיק לרחם.
במהלך הזרעה תוך רחמית, הזרע, לאחר איסוף והשבחה, מוזרק דרך הנרתיק וצוואר הרחם ישירות לחלל הרחם באמצעות צינור דק (קטטר). אין צורך בהרדמה עבור הפעולה הזו. במקרה ומדובר בהפרעות בזרע, התהליך הזה יכול לשפר את הסיכוי להיכנס להריון.
לעתים קרובות הזרעה תוך רחמית מבוצעת לאחר גירוי שחלתי. ניתן לבצע IUI עם הזרע של בן הזוג או עם זרע תורם.
הסיבות להזרעה תוך רחמית כוללות:
- ספירת זרע נמוכה או הפרעות אחרות של הזרע. IUI יכול לעזור להתגבר על הבעיות האלה מכיוון שהזרע עובר השבחה, ורק תאי זרע איכותיים נבחרים עבור IUI.
- בעיות בריר או מבנה של צוואר הרחם. במהלך IUI הזרע עוקף את צוואר הרחם ועובר ישירות לרחם.
- שימוש בזרע תורם כאשר מדובר בכך שלבן הזוג יש הפרעות זרע קשות, או בהיעדר בן זוג, או אצל זוגות חד מיניים.
- הפרעות שפיכה או זקיפה.
- רגישות יתר לזרע. במקרים נדירים, לנשים יש רגישות גבוהה לזרע של בן הזוג. זה יכול לגרום לצריבה, נפיחות ואדמומיות בנרתיק. IUI יכול להיות יעיל מכיוון שניתן יהיה להסיר את החלבונים הגורמים לתגובה במעבדת IVF במהלך השבחת הזרע.
- אי פוריות בלתי מוסברת כאשר במהלך הבירור לא התגלתה סיבה מדויקת לאי פוריות (זה קורה ב-15-30% מהזוגות הסובלים מאי פריון).
הפריה חוץ גופית (IVF) היא סוג של טיפול הפוריות בו ההפריה בין ביצית וזרע מתבצעת מחוץ לגוף האישה. הביטוי "הפריה חוץ גופית" משקף רק אחד מהשלבים בשרשרת הפעולות במהלך הטיפול. נסקור את כלל השלבים.
הכנה ושלבי טיפול IVF כוללים:
- איסוף נתוני הרקע הרלוונטיים משני בני הזוג.
- ביצוע בדיקות לפני הטיפול (בדיקות דם שגרתיות, בדיקת משטח צוואר הרחם, בדיקות המשקפות תפקוד שחלתי, בדיקת זרע).
- זיהוי הסיבה לאי פוריות וסיכום תוצאות טיפולי הפוריות הקודמים.
- גירוי יתר שחלתי מבוקר (COH) באמצעות תרופות גירוי ודיכוי שחלתי, על מנת לגרום להתפתחות של זקיקים וביציות בשחלות וכדי לנטר את התהליך בצורה מבוקרת, למניעת סיבוכים. השלב הזה בדרך כלל לוקח שנים עשר יום עד שבועיים.
- תהליך איסוף ביציות (Ovum Pick-up) מהשחלות, נעשה בדרך כלל בהרדמה כללית קצרה בהנחיית אולטרסאונד. התהליך אורך 10-20 דקות בערך, ואת תשתחחרי הביתה כעבור שעתיים-שלוש.
- הכנת זרע של בן הזוג או של תורם ביום שאיבת ביציות.
- הפריה חוץ גופית (IVF), כאשר הביציות מופרות עם הזרע של בן הזוג או זרע תורם במעבדת IVF. התהליך מתבצע בצלחת סטרילית מיוחדת או באמצעות הזרקת תא זרע בודד לתוך הביצית הבשלה (Intracytoplasmic Sperm Injection, ICSI).
- מעקב אחר התפתחות העוברים.
- כעבור שלושה-חמישה ימים לאחר שאיבת ביציות, החזרת העובר לרחם בהנחיית אולטרסאונד. לאחר החזרת העובר, את תמשיכי בנטילת תרופות הורמונליות לתמיכת הריון.
- הקפאת העוברים והביצות שנותרו לאחר שאיבה והפריה. העוברים והביציות יכולים לשמש בעתיד להפריה והחזרת עוברים נוספת, אם וכאשר תבחרי בכך.
- בדיקת הריון שנים עשר יום עד שבועיים לאחר החזרת עוברים.
במצבים מסוימים (אנדומטריוזיס, תסמונת גירוי יתר שחלתי) הרופא עשוי להחליט לדחות את תהליך החזרת העוברים לרחם. במקרה כזה כל העוברים מוקפאים ובדרך כלל חלקם מוחזרים כעבור חודש. הפרוטוקול הזה נקרא "Freeze All". שיעורי הריון במקרה כזה דומים להליך של החזרת העוברים הרגיל, המתבצע שלושה-חמישה ימים לאחר שאיבת ביציות. במקרה ויש לך עוברים מוקפאים, לא תצטרכי לעבור שוב גירוי שחלתי אלא רק תעברי הכנת רירית הרחם לקראת החזרת העובר המופשר.